1. តើអ៊ុលត្រាសោនសួតមានប្រយោជន៍អ្វី?
ក្នុងរយៈពេលប៉ុន្មានឆ្នាំកន្លងមកនេះ ការថតរូបអ៊ុលត្រាសោនសួតត្រូវបានគេប្រើច្រើនឡើងតាមគ្លីនិក។ពីវិធីសាស្រ្តប្រពៃណីនៃការវិនិច្ឆ័យតែវត្តមាន និងបរិមាណនៃការបញ្ចេញទឹករំអិលក្នុងសួត វាបានបដិវត្តការពិនិត្យរូបភាពសួត parenchyma ។យើងអាចធ្វើរោគវិនិច្ឆ័យមូលហេតុធ្ងន់ធ្ងរបំផុតចំនួន 5 នៃការបរាជ័យផ្លូវដង្ហើមស្រួចស្រាវ (ហើមសួត, រលាកសួត, ស្ទះសួត, COPD, pneumothorax) ក្នុងជាង 90% នៃករណីដោយប្រើអ៊ុលត្រាសោនសួតសាមញ្ញ 3-5 នាទី។ខាងក្រោមនេះគឺជាការណែនាំខ្លីៗអំពីដំណើរការទូទៅនៃអ៊ុលត្រាសោននៃសួត។
2. តើធ្វើដូចម្តេចដើម្បីជ្រើសរើសការស៊ើបអង្កេតអ៊ុលត្រាសោ?
ការស៊ើបអង្កេតដែលប្រើជាទូទៅបំផុតសម្រាប់អ៊ុលត្រាសោនសួតគឺL10-5(ហៅផងដែរថាការស៊ើបអង្កេតសរីរាង្គតូច ជួរប្រេកង់ 5 ~ 10MHz អារេលីនេអ៊ែរ) និងC5-2(ហៅផងដែរថាការស៊ើបអង្កេតពោះ ឬប៉ោងធំ អារេប៉ោង 2~5MHz) សេណារីយ៉ូខ្លះក៏អាចប្រើ P4-2 (ហៅផងដែរថា cardiac probe, 2~4MHz phased array)។
ការស៊ើបអង្កេតសរីរាង្គតូចប្រពៃណី L10-5 មានភាពងាយស្រួលក្នុងការទទួលបានបន្ទាត់ pleural ច្បាស់លាស់ និងសង្កេតមើលអេកូនៃជាលិកា subpleural ។ឆ្អឹងជំនីរអាចត្រូវបានប្រើជាសញ្ញាសម្គាល់ដើម្បីសង្កេតមើលបន្ទាត់ pleural ដែលអាចជាជម្រើសដំបូងសម្រាប់ការវាយតម្លៃ pneumothorax ។ភាពញឹកញាប់នៃការស៊ើបអង្កេតពោះគឺមធ្យម ហើយបន្ទាត់ pleural អាចត្រូវបានគេសង្កេតឃើញកាន់តែច្បាស់នៅពេលពិនិត្យមើលទ្រូងទាំងមូល។ការស៊ើបអង្កេតអារេដំណាក់កាលមានភាពងាយស្រួលក្នុងការថតរូបភាពតាមរយៈចន្លោះ intercostal និងមានជម្រៅរាវរកជ្រៅ។ពួកវាត្រូវបានគេប្រើជាញឹកញាប់ក្នុងការវាយតម្លៃនៃការបញ្ចេញទឹករំអិលក្នុងសួត ប៉ុន្តែវាមិនល្អក្នុងការរកឃើញនូវស្ថានភាព pneumothorax និង pleural space ។
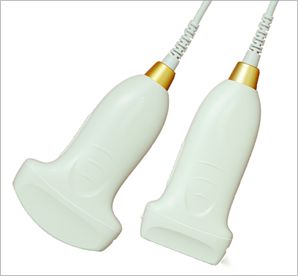
3. តើផ្នែកណាខ្លះដែលត្រូវពិនិត្យ?
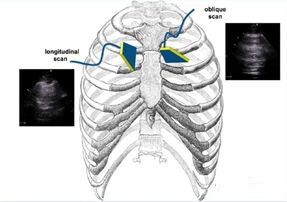
អ៊ុលត្រាសោននៃសួតត្រូវបានគេប្រើជាទូទៅនៅក្នុងគ្រោងការណ៍អ៊ុលត្រាសោននៃសួតចំហៀងគ្រែដែលបានកែប្រែ (mBLUE) ឬគ្រោងការណ៍ 12 ផ្នែកនៃសួតពីរ និងគ្រោងការណ៍ 8 ផ្នែក។មានប៉ុស្តិ៍ត្រួតពិនិត្យសរុបចំនួន 10 នៅផ្នែកទាំងសងខាងនៃសួតនៅក្នុងគ្រោងការណ៍ mBLUE ដែលសមរម្យសម្រាប់ស្ថានភាពដែលត្រូវការការត្រួតពិនិត្យរហ័ស។គ្រោងការណ៍ 12 តំបន់និងគ្រោងការណ៍ 8 តំបន់គឺដើម្បីរុញការស៊ើបអង្កេតអ៊ុលត្រាសោននៅក្នុងតំបន់នីមួយៗសម្រាប់ការស្កេនឱ្យបានហ្មត់ចត់បន្ថែមទៀត។
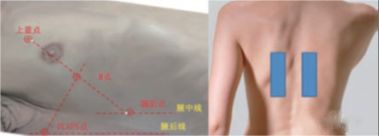
ទីតាំងនៃប៉ុស្តិ៍ត្រួតពិនិត្យនីមួយៗនៅក្នុងគ្រោងការណ៍ mBLUE ត្រូវបានបង្ហាញក្នុងរូបខាងក្រោម៖
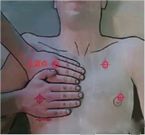
| ចំណុចត្រួតពិនិត្យ | ទីតាំង |
| ចំណុចពណ៌ខៀវ | ចំណុចរវាងម្រាមដៃកណ្តាល និងមូលដ្ឋាននៃម្រាមដៃនាងនៅផ្នែកម្ខាងនៃក្បាល |
| ចំណុច diaphragm | ស្វែងរកទីតាំងនៃ diaphragm ជាមួយនឹងការស៊ើបអង្កេតអ៊ុលត្រាសោនៅក្នុងបន្ទាត់ midaxillary |
| ចំណុច M
| ចំណុចកណ្តាលនៃបន្ទាត់តភ្ជាប់ចំណុចពណ៌ខៀវខាងលើ និងចំណុច diaphragm |
| ចំណុច PLAPS
| ចំនុចប្រសព្វនៃបន្ទាត់ផ្នែកបន្ថែមនៃចំនុច M និងបន្ទាត់កាត់កែងទៅនឹងបន្ទាត់ axillary ក្រោយ |
| ចំណុចពណ៌ខៀវខាងក្រោយ
| តំបន់រវាងមុំ subscapular និងឆ្អឹងខ្នង |
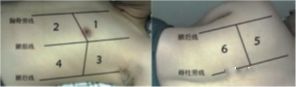
គ្រោងការណ៍ 12-division គឺផ្អែកលើបន្ទាត់ parasternal របស់អ្នកជំងឺ បន្ទាត់ axillary anterior axillary line posterior axillary line និង paraspinal line ដើម្បីបែងចែក thorax ទៅជា 6 តំបន់នៃ anterior, lateral, and posterior ជញ្ជាំងទ្រូង ហើយតំបន់នីមួយៗត្រូវបានបែងចែកបន្ថែមទៀតជាពីរផ្នែក។ ឡើងលើ និងចុះក្រោម ដែលមានផ្ទៃដីសរុប ១២។តំបន់។គ្រោងការណ៍ប្រាំបីភាគមិនរាប់បញ្ចូលតំបន់ទាំងបួននៃជញ្ជាំងទ្រូងក្រោយនោះទេ ហើយជារឿយៗត្រូវបានគេប្រើក្នុងការធ្វើរោគវិនិច្ឆ័យ និងការវាយតម្លៃនៃអ៊ុលត្រាសោនសម្រាប់រោគសញ្ញានៃសួត interstitial ។វិធីសាស្ត្រស្កែនជាក់លាក់គឺត្រូវចាប់ផ្តើមពីបន្ទាត់កណ្តាលនៅក្នុងតំបន់នីមួយៗ អ័ក្សកណ្តាលនៃការស៊ើបអង្កេតគឺកាត់កែងទាំងស្រុងទៅនឹងឆ្អឹងទ្រូង (ប្លង់បណ្តោយ) ដំបូងរុញទៅក្រោយទៅបន្ទាត់កំណត់ ត្រឡប់ទៅបន្ទាត់កណ្តាល បន្ទាប់មករុញ medialy ទៅ បន្ទាត់ខណ្ឌសីមា ហើយបន្ទាប់មកត្រឡប់ពាក់កណ្តាលបន្ទាត់។
4. តើធ្វើដូចម្តេចដើម្បីវិភាគរូបភាពអ៊ុលត្រាសោ?
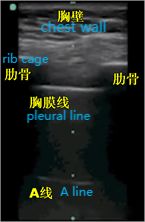
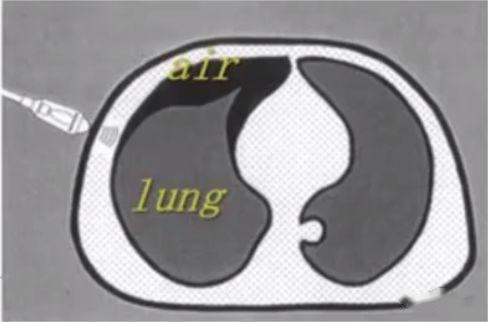
ដូចដែលយើងទាំងអស់គ្នាដឹងហើយថា ខ្យល់គឺជា "សត្រូវ" នៃអ៊ុលត្រាសោន ពីព្រោះអ៊ុលត្រាសោនរលាយយ៉ាងលឿននៅក្នុងខ្យល់ ហើយវត្តមានរបស់ខ្យល់នៅក្នុងសួតធ្វើឱ្យពិបាកក្នុងការថតរូបភាពដោយផ្ទាល់នូវ parenchyma សួត។នៅក្នុងសួតដែលហើមធម្មតា ជាលិកាតែមួយគត់ដែលអាចត្រូវបានរកឃើញគឺ pleura ដែលលេចឡើងនៅលើអ៊ុលត្រាសោនជាបន្ទាត់ hyperechoic ផ្ដេកហៅថា pleural line (មួយដែលនៅជិតបំផុតទៅនឹងស្រទាប់ជាលិកាទន់)។លើសពីនេះទៀត មានវត្ថុបុរាណបន្ទាត់ផ្តេក hyperechoic ច្រំដែលដែលហៅថា A-lines នៅខាងក្រោមបន្ទាត់ pleural ។វត្តមាននៃបន្ទាត់ A មានន័យថាមានខ្យល់នៅក្រោមបន្ទាត់ pleural ដែលអាចជាខ្យល់សួតធម្មតាឬខ្យល់ទំនេរនៅក្នុង pneumothorax ។
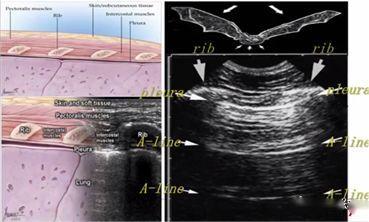
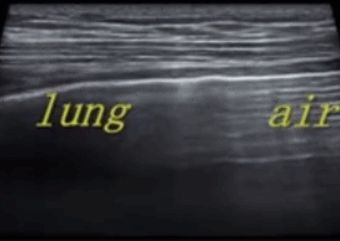
ក្នុងអំឡុងពេលអ៊ុលត្រាសោនសួត បន្ទាត់ pleural មានទីតាំងនៅដំបូង លុះត្រាតែមានដុំពកក្រោមស្បែកច្រើន ដែលជាធម្មតាអាចមើលឃើញ។នៅក្នុងសួតធម្មតា pleura visceral និង parietal អាចរអិលទាក់ទងគ្នាទៅវិញទៅមកជាមួយនឹងការដកដង្ហើមដែលត្រូវបានគេហៅថា lung sliding ។ដូចដែលបានបង្ហាញក្នុងរូបភាពពីរបន្ទាប់ រូបភាពខាងលើមានសួតរអិល ហើយរូបភាពខាងក្រោមមិនមានសួតរអិលទេ។
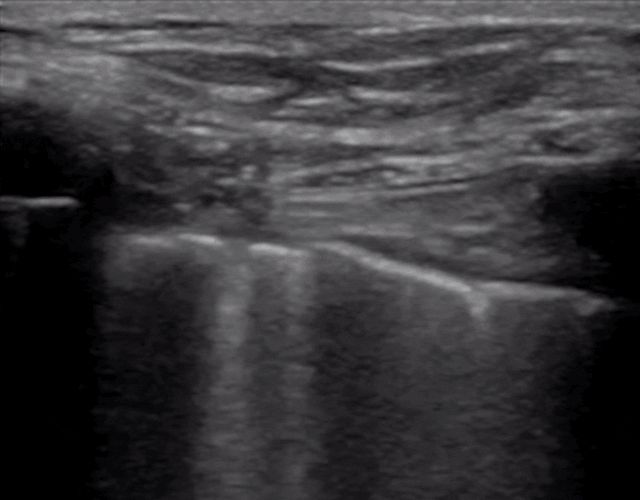
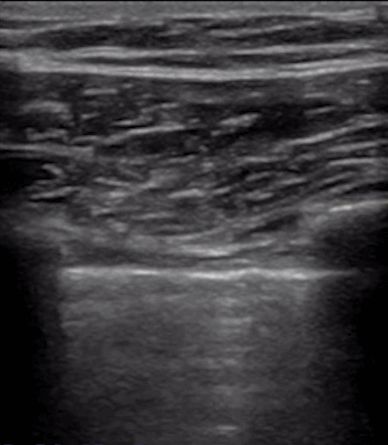
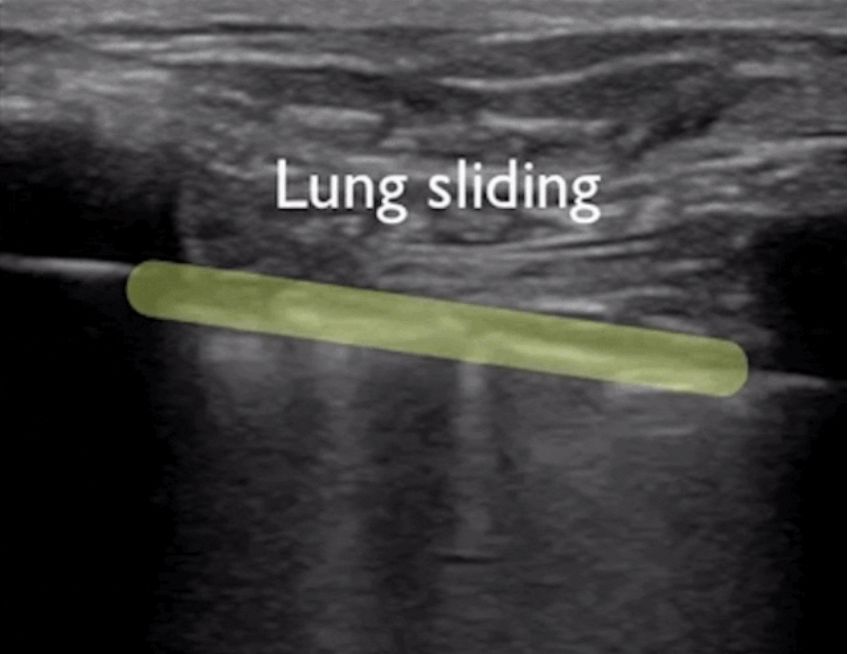
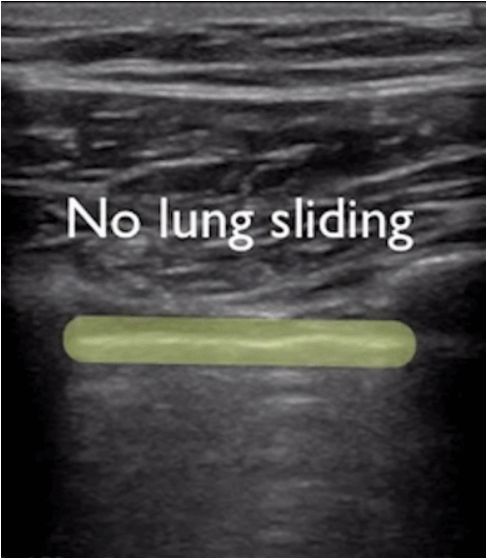
ជាទូទៅ ចំពោះអ្នកជំងឺដែលមានជំងឺ pneumothorax ឬបរិមាណច្រើននៃការបញ្ចេញទឹករំអិលដែលរក្សាសួតឱ្យឆ្ងាយពីជញ្ជាំងទ្រូង សញ្ញារអិលនៃសួតនឹងបាត់ទៅវិញ។ឬជំងឺរលាកសួតជួយបង្រួមសួត ហើយការស្អិតលេចឡើងរវាងសួត និងជញ្ជាំងទ្រូង ដែលអាចធ្វើឱ្យសញ្ញារអិលរបស់សួតបាត់ទៅវិញ។ការរលាករ៉ាំរ៉ៃបង្កើតជាលិកា fibrous ដែលកាត់បន្ថយការចល័តសួត ហើយបំពង់បង្ហូរ thoracic មិនអាចឃើញការរអិលរបស់សួតដូចនៅក្នុង COPD កម្រិតខ្ពស់នោះទេ។
ប្រសិនបើបន្ទាត់ A អាចត្រូវបានគេសង្កេតឃើញ វាមានន័យថាមានខ្យល់នៅក្រោមបន្ទាត់ pleural ហើយសញ្ញារអិលនៃសួតបានបាត់ វាទំនងជា pneumothorax ហើយវាចាំបាច់ក្នុងការស្វែងរកចំណុចសួតសម្រាប់ការបញ្ជាក់។ចំណុចសួតគឺជាចំណុចផ្លាស់ប្តូរពីគ្មានការរអិលនៃសួតទៅជាការរអិលសួតធម្មតានៅក្នុង pneumothorax និងជាស្តង់ដារមាសសម្រាប់ការធ្វើរោគវិនិច្ឆ័យអ៊ុលត្រាសោននៃ pneumothorax ។
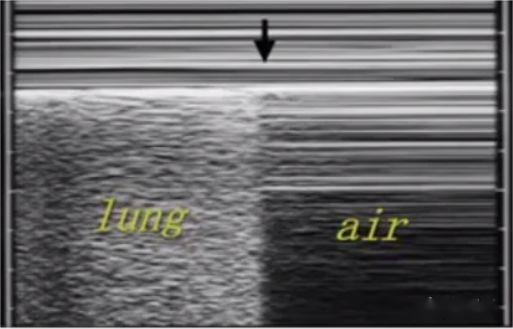
បន្ទាត់ប៉ារ៉ាឡែលជាច្រើនដែលបង្កើតឡើងដោយជញ្ជាំងទ្រូងថេរអាចត្រូវបានគេមើលឃើញនៅក្រោម M-mode អ៊ុលត្រាសោន។នៅក្នុងរូបភាព parenchyma សួតធម្មតា ដោយសារតែសួតរអិលថយក្រោយ អេកូដូចខ្សាច់ត្រូវបានបង្កើតឡើងនៅខាងក្រោម ដែលត្រូវបានគេហៅថាសញ្ញាឆ្នេរ។មានខ្យល់នៅក្រោម pneumothorax ហើយមិនមានសួតរអិលទេ ដូច្នេះបន្ទាត់ប៉ារ៉ាឡែលជាច្រើនត្រូវបានបង្កើតឡើង ដែលត្រូវបានគេហៅថាសញ្ញាបាកូដ។ចំណុចបែងចែករវាងផ្លាកសញ្ញាឆ្នេរ និងសញ្ញាបាកូដ គឺជាចំណុចសួត។
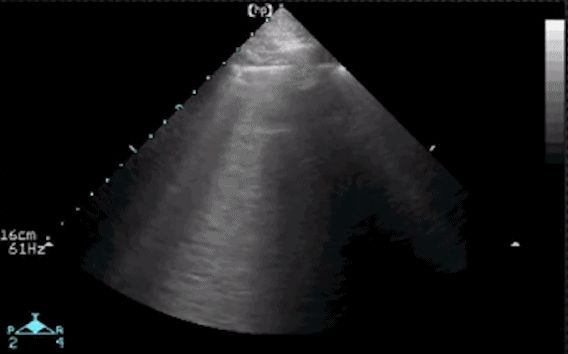
ប្រសិនបើវត្តមានរបស់ A-lines មិនអាចមើលឃើញនៅក្នុងរូបភាពអ៊ុលត្រាសោន មានន័យថារចនាសម្ព័ន្ធជាលិកាមួយចំនួននៅក្នុងសួតបានផ្លាស់ប្តូរ ដែលអនុញ្ញាតឱ្យវាបញ្ជូនអ៊ុលត្រាសោន។វត្ថុបុរាណដូចជា A-lines បាត់នៅពេលដែលចន្លោះប្រហោងដើមត្រូវបានបំពេញដោយជាលិកាដូចជាឈាម សារធាតុរាវ ការឆ្លងមេរោគ ការកកស្ទះដែលបណ្តាលមកពីឈាមកក ឬដុំសាច់។បន្ទាប់មកអ្នកត្រូវយកចិត្តទុកដាក់លើបញ្ហានៃបន្ទាត់ B ។ បន្ទាត់ B ដែលត្រូវបានគេស្គាល់ថាជា "កន្ទុយផ្កាយដុះកន្ទុយ" គឺជាបន្ទះដែលមានពន្លឺខ្លាំងដូចកាំរស្មីឡាស៊ែរដែលបញ្ចេញបញ្ឈរពីបន្ទាត់ pleural (visceral pleura) ឈានដល់បាត។ នៃអេក្រង់ដោយគ្មានការកាត់បន្ថយ។វាបិទបាំងខ្សែ A ហើយធ្វើចលនាដោយដង្ហើម។ឧទាហរណ៍ក្នុងរូបភាពខាងក្រោម យើងមិនអាចឃើញអត្ថិភាពនៃបន្ទាត់ A ទេ ប៉ុន្តែជំនួសឱ្យបន្ទាត់ B ។
កុំបារម្ភប្រសិនបើអ្នកទទួលបានបន្ទាត់ B ជាច្រើននៅលើរូបភាពអ៊ុលត្រាសោន 27% នៃមនុស្សធម្មតាបានធ្វើមូលដ្ឋានីយកម្ម B-lines នៅក្នុងចន្លោះ 11-12 intercostal (ខាងលើ diaphragm) ។នៅក្រោមលក្ខខណ្ឌសរីរវិទ្យាធម្មតា ខ្សែតិចជាង 3 B គឺធម្មតា។ប៉ុន្តែនៅពេលដែលអ្នកជួបប្រទះការរីករាលដាលនៃ B-lines មួយចំនួនធំ វាមិនមែនជារឿងធម្មតាទេ ដែលជាដំណើរការនៃជំងឺស្ទះសួត។
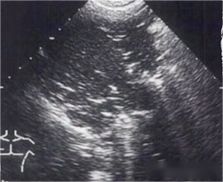
បន្ទាប់ពីសង្កេតមើលបន្ទាត់ pleural បន្ទាត់ A ឬ B សូមនិយាយអំពី pleural effusion និងការច្របាច់បញ្ចូលគ្នានៃសួត។នៅតំបន់ posterolateral នៃទ្រូង ការបញ្ចេញទឹករំអិល និងការច្របាច់បញ្ចូលគ្នានៃសួតអាចត្រូវបានគេវាយតម្លៃបានល្អប្រសើរ។រូបភាពខាងក្រោមគឺជារូបភាពអ៊ុលត្រាសោនដែលពិនិត្យត្រង់ចំណុចនៃដ្យាក្រាម។តំបន់ anechoic ខ្មៅគឺជា pleural effusion ដែលមានទីតាំងនៅបែហោងធ្មែញ pleural ខាងលើ diaphragm ។

ដូច្នេះតើអ្នកបែងចែកភាពខុសគ្នារវាងការហូរឈាម និងការហូរឈាមដោយរបៀបណា?Fibrous exudate ជួនកាលអាចត្រូវបានគេមើលឃើញនៅក្នុងការហូរចេញឈាម ខណៈដែលការហូរចេញជាធម្មតាជាតំបន់ anechoic ពណ៌ខ្មៅ ដែលជួនកាលត្រូវបានបែងចែកទៅជាបន្ទប់តូចៗ ហើយវត្ថុអណ្តែតទឹកនៃអាំងតង់ស៊ីតេនៃអេកូប្រែប្រួលអាចមើលឃើញនៅជុំវិញ។
អ៊ុលត្រាសោនអាចវាយតម្លៃដោយមើលឃើញភាគច្រើន (90%) នៃអ្នកជំងឺដែលមានការច្របាច់បញ្ចូលគ្នានៃសួត ដែលជានិយមន័យជាមូលដ្ឋានបំផុតគឺការបាត់បង់ខ្យល់។រឿងដ៏អស្ចារ្យនៃការប្រើអ៊ុលត្រាសោនដើម្បីធ្វើរោគវិនិច្ឆ័យការច្របាច់បញ្ចូលគ្នានៃសួតគឺថានៅពេលដែលសួតរបស់អ្នកជំងឺត្រូវបានបង្រួបបង្រួម អ៊ុលត្រាសោនអាចឆ្លងកាត់តំបន់ជ្រៅនៃសួតដែលការច្របាច់បញ្ចូលគ្នាកើតឡើង។ជាលិកាសួតមានលក្ខណៈ hypoechoic ជាមួយនឹងរាងក្រូចឆ្មារ និងព្រំដែនមិនច្បាស់លាស់។ពេលខ្លះអ្នកក៏អាចឃើញសញ្ញា bronchus នៃខ្យល់ ដែលមានលក្ខណៈ hyperechoic និងផ្លាស់ទីជាមួយនឹងការដកដង្ហើម។រូបភាព sonographic ដែលមានសារៈសំខាន់ក្នុងការធ្វើរោគវិនិច្ឆ័យជាក់លាក់សម្រាប់ការបង្រួបបង្រួមសួតនៅក្នុងអ៊ុលត្រាសោនគឺជាសញ្ញាដូចជាលិកាថ្លើមដែលជាអេកូដូចជាលិការឹងស្រដៀងទៅនឹង parenchyma ថ្លើមដែលលេចឡើងបន្ទាប់ពី alveoli ត្រូវបានបំពេញដោយ exudate ។ដូចដែលបានបង្ហាញក្នុងរូបភាពខាងក្រោម នេះគឺជារូបភាពអ៊ុលត្រាសោននៃការច្របាច់បញ្ចូលគ្នានៃសួតដែលបណ្តាលមកពីជំងឺរលាកសួត។នៅក្នុងរូបភាពអ៊ុលត្រាសោន តំបន់មួយចំនួនអាចត្រូវបានគេមើលឃើញថាជា hypoechoic ដែលមើលទៅដូចជាថ្លើមបន្តិច ហើយមិនមាន A អាចមើលឃើញទេ។
នៅក្រោមកាលៈទេសៈធម្មតា សួតត្រូវបានបំពេញដោយខ្យល់ ហើយអ៊ុលត្រាសោនពណ៌ Doppler មិនអាចមើលឃើញអ្វីទាំងអស់ ប៉ុន្តែនៅពេលដែលសួតត្រូវបានបង្រួបបង្រួម ជាពិសេសនៅពេលដែលមានជំងឺរលាកសួតនៅជិតសរសៃឈាម សូម្បីតែរូបភាពលំហូរឈាមនៅក្នុងសួតក៏អាចមើលឃើញដូចខាងក្រោម។ បង្ហាញក្នុងរូប។

សំឡេងនៃការកំណត់អត្តសញ្ញាណជំងឺរលាកសួតគឺជាជំនាញមូលដ្ឋាននៃអ៊ុលត្រាសោនសួត។វាចាំបាច់ក្នុងការផ្លាស់ទីទៅក្រោយរវាងឆ្អឹងជំនីរ ដើម្បីពិនិត្យមើលដោយប្រុងប្រយ័ត្នថាតើមានតំបន់ hypoechoic ថាតើមានសញ្ញាខ្យល់ ឬមានសញ្ញាដូចជាលិកាថ្លើម និងថាតើមាន A-line ធម្មតាឬអត់។រូបភាពអ៊ុលត្រាសោនសួត។
5. តើធ្វើដូចម្តេចដើម្បីសម្រេចលទ្ធផលនៃអ៊ុលត្រាសោន?
តាមរយៈការស្កេនអ៊ុលត្រាសោនសាមញ្ញ (គ្រោងការណ៍ mBLUE ឬគ្រោងការណ៍ដប់ពីរតំបន់) ទិន្នន័យលក្ខណៈអាចត្រូវបានចាត់ថ្នាក់ហើយមូលហេតុធ្ងន់ធ្ងរនៃការបរាជ័យផ្លូវដង្ហើមស្រួចអាចត្រូវបានកំណត់។ការបញ្ចប់ការធ្វើរោគវិនិច្ឆ័យបានឆាប់រហ័សអាចបំបាត់ការថប់ដង្ហើមរបស់អ្នកជំងឺបានកាន់តែលឿន និងកាត់បន្ថយការប្រើប្រាស់ការពិនិត្យស្មុគស្មាញដូចជា CT និង UCG ។ទិន្នន័យលក្ខណៈទាំងនេះរួមមានៈ ការរអិលនៃសួត ការសម្តែង A (បន្ទាត់ A នៅលើប្រហោងឆ្អឹងទាំងពីរ) ការសម្តែង B (ខ្សែ B លេចឡើងនៅក្នុងប្រហោងឆ្អឹងទាំងពីរ ហើយមានបន្ទាត់ B មិនតិចជាង 3 ឬបន្ទាត់ B ដែលនៅជាប់គ្នាត្រូវបានប្រកាន់ខ្ជាប់) A / B រូបរាង (រូបរាងនៅផ្នែកម្ខាងនៃ pleura រូបរាង B នៅម្ខាងទៀត) ចំណុចនៃសួត ការច្របាច់បញ្ចូលគ្នានៃសួត និងការហូរចេញនៃ pleural ។
ពេលវេលាបង្ហោះ៖ ថ្ងៃទី ២០ ខែ ធ្នូ ឆ្នាំ ២០២២